Chirurgia del pancreas
La chirurgia pancreatica è tecnicamente complessa e associata ad un tasso non trascurabile di complicazioni postoperatorie severe (20%-50%) e mortali (2%-5%). Le resezioni pancreatiche devono essere realizzate esclusivamente da chirurghi specializzati nella chirurgia pancreatica per limitare la morbi-mortalità postoperatoria.
TIPI DI INTERVENTO (VIDEO)
A seconda della patologia, delle condizioni del paziente e di altri fattori valutati di volta in volta dal chirurgo, gli interventi di resezione del pancreas possono essere :
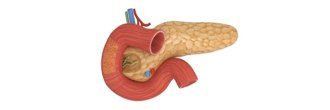
Duodenocefalopancreasectomia
La duodenocefalopancreasectomia è probabilmente l’intervento di chirurgia addominale più complesso ed è l’intervento elettivo per lesioni localizzate alla testa o al processo uncinato. Come tutti gli interventi pancreatici, può essere eseguito per via laparotomica o per via laparoscopica.
Prevede la rimozione di parte dello stomaco distale (intervento classico di Whipple da noi abitualmente praticato VIDEO), il coledoco distale, il duodeno e la parte iniziale del digiuno, la testa e il processo uncinato del pancreas, con i linfonodi delle stazioni prossime. L’intervento può anche prevedere la rimozione di parte dell’asse venoso mesenterico-portale e la sua ricostruzione o in casi più avanzati (solitamente dopo chemioterapia iniziale e dopo validazione multidisciplinare) delle arterie prossime alla testa del pancreas (arteria epatica, tripode celìaco, arteria mesenterica).
Il tempo ricostruttivo prevede l’inserimento del pancreas residuo nello stomaco e la sutura del coledoco sul piccolo intestino, prima della sutura dello stomaco stesso con l’intestino.
Al termine dell’intervento, solitamente, due drenaggi vengono posti vicino alle suture e, a protezione della sutura pancreatica, viene inserita una sonda nello stomaco, che fuoriesce dal naso.
Dopo l’intervento, alcune funzioni svolte dai tessuti o dagli organi rimossi vengono a mancare. La maggior parte delle perdite funzionali può essere gestita o trattata.
Dopo la procedura di Whipple non vi sono generalmente perdite funzionali dovute alla rimozione della colecisti e di parte del colèdoco. Tuttavia, in seguito all’asportazione della testa del pancreas possono svilupparsi diabete e steatorrea, cioè presenza di grassi nelle feci. È inoltre possibile, in seguito alla rimozione del duodèno, che si verifichi una compromissione dell’assorbimento di sostanze nutritizie.
Splenopancreasectomia sinistra e pancreasectomia con conservazione della milza (VIDEO)
È l’intervento eseguito per patologie poste alla sinistra dell’asse venoso mesenterico-portale (istmo, corpo, coda).
Il pancreas viene interrotto in genere con una suturatrice meccanica, vengono legati arteria e vena splenica all’origine (vasi che contribuiscono con rami secondari alla vascolarizzazione dell’organo) e il pancreas viene rimosso con la milza, che ha come vascolarizzazione terminale l’arteria e vena splenica.
In caso di patologia non neoplastica è possibile rimuovere il pancreas sinistro e lasciare la milza in sede (PANCREASECTOMIA SINISTRA CON CONSERVAZIONE DELLA MILZA).
Recentemente è stato messo a punto un intervento che amplia ulteriormente i margini di resezione attorno all’organo, chiamato splenopancreasectomia RAMPS (Radical Antegrade Modular Pancreasectomy). Questo è l’intervento da noi più comunemente eseguito in caso di tumore. La differenza rispetto a un intervento classico è che viene rimosso un numero maggiore di linfonodi e che il piano di rimozione del pancreas è più posteriore.
Gli interventi sulla parte sinistra della milza possono anch’essi essere eseguiti per via laparotomia o laparoscopica.
Al termine dell’intervento, in genere, viene lasciato in sede un drenaggio.
Dopo la splenopancreasectomia sinistra, è possibile che si sviluppi il diabete o si verifichi steatorrea a causa della rimozione di una porzione del pancreas.
In seguito alla rimozione della milza, si possono verificare una riduzione dei livelli delle piastrine e una maggior vulnerabilità a contrarre infezioni.
Pancreatectomia centrale (VIDEO)
È un intervento eseguito raramente e solo in caso di patologia benigna. I vantaggi consistono in una maggior preservazione della funzione pancreatica (digestiva e ormonale), gli svantaggi sono invece rappresentati dal raddoppio del rischio di fistola pancreatica.
L’intervento prevede, infatti, l’interruzione del pancreas con una suturatrice verso la testa, la rimozione di una parte ridotta di ghiandola e la sutura, di solito all’interno dello stomaco, del moncone pancreatico residuo.
Pancreasectomia totale (VIDEO)
Quando è necessario rimuovere totalmente il pancreas, la procedura utilizzata è la pancreasectomia totale.
Viene in genere eseguita per lesioni tumorali centrali in caso di elevato rischio di fistola pancreatica o in caso di ricostruzione vascolare arteriosa.
Nella pancreasectomia totale il pancreas viene interamente asportato, unitamente al duodeno, alla colecisti, a parte del coledoco e alla milza.
Per completare la procedura, la parte rimanente del coledoco e lo stomaco vengono riconnessi all’intestino tenue.
In caso di pancreasectomia totale, si verificano tutte le perdite funzionali elencate per la procedura di Whipple e per la pancreasectomia sinistra. Vi sarà, la totale perdita delle funzioni pancreatiche endocrine ed esocrine, cioè la mancata produzione di insulina e di enzimi pancreatici digestivi.
INTERVENTI DERIVATIVI (VIDEO)
In caso di tumore non resecabile della testa con ostruzione del duodeno e/o della via biliare, può essere talvolta proposto un intervento di bypass di una o di entrambe le ostruzioni.
Qualche volta l’intervento viene forzatamente eseguito quando, durante l’intervento, la lesione risulta più avanzata di quanto previsto dalle indagini preoperatorie.
Circa il 50% dei tumori del pancreas (borderline o localmente avanzati) richiede una resezione vascolare (vena porta, vena mesenterico, meno frequentemente arteria epatica, arteria mesenterica superiore) oltre alla resezione del pancreas. Si tratta di interventi ad altissima complessità, che sono possibili solo in un gruppo limitato di pazienti già sottoposti a trattamenti pre-operatori come chemioterapia o radioterapia neo-adiuvante.
Chirurgia del pancreas mini-invasiva: laparoscopia
Alcuni casi di tumori e malattie del pancreas possono essere trattati per via laparoscopica, una tecnica di chirurgia mini-invasiva che permette di accedere all’area da trattare mediante piccole incisioni dalle quali vengono inseriti gli strumenti operatori.
Generalmente con questa tecnica vengono eseguite duodenocefalopancreasectomie laparoscopiche per la resezione della testa del pancreas e splenopancreasectomie laparoscopiche per la resezione del corpo e della coda del pancreas.
La laparoscopia garantisce gli standard qualitativi della tradizionale chirurgia a cielo aperto riducendo allo stesso tempo il trauma chirurgico e il dolore post-intervento e favorendo i tempi di recupero e riabilitazione dei pazienti.
Il Dipartimento di Chirurgia Generale di Fondazione Poliambulanza diretto dal dr. Edoardo Rosso dispone delle nuove tecnologie 4K Ultra HD e 3D che permettono di aumentare la sicurezza degli interventi laparoscopici.
POSSIBILI COMPLICANZE (VIDEO)
GENERICHE
Sono possibili in qualsiasi intervento di chirurgia addominale e possono essere riassunte in:
Formazione di aderenze
L’apertura dell’addome (in modo ridotto le procedure laparoscopiche) causa la formazione di “cicatrici” tra i visceri responsabili di possibili occlusioni intestinali nel futuro. L’incidenza di aderenze clinicamente significative (condizioni quindi che richiedono ricovero) è stimata attorno al 5-7.5% nei cinque ann successivi all’intervento.
Complicanze respiratorie
L’anestesia, la ridotta capacità ventilatoria nell’immediato periodo postoperatorio sono le maggiori responsabili del fenomeno detto atelettasia (collasso degli alveoli polmonari). Questo fenomeno sta alla base della polmonite postoperatoria che si presenta in circa il 2-19% dei pazienti. La prevenzione dell’atelettasia mediante ginnastica respiratoria, buon controllo del dolore, mobilizzazione precoce riduce il rischio di questa complicanza.
Trombosi venosa profonda
Tutti gli interventi chirurgici soprattutto quelli di lunga durata sono associai al rischio di sviluppare un coagulo all’interno delle vene maggiori delle gambe e delle cosce (TVP, trombosi venosa profonda). Questi coaguli possono dislocarsi lungo l’asse venoso e raggiungere i polmoni causando quella che viene detta embolia polmonare.
In assenza di trattamento profilattico con eparina, normalmente eseguita nel nostro centro, l’incidenza di trombosi venosa per chirurgia maggiore raggiunge il 25% dei pazienti operati.
Complicanze cardio-vascolari
Infarto ed ischemia cerebrale sono possibili complicanze soprattutto in pazienti con precedenti, obesi e/o diabetici. L’incidenza di infarto perioperatorio e di stroke è attorno allo 0,3% dei pazienti operati di chirurgia maggiore.
Infezioni di ferita
Le infezioni di ferita che richiedono medicazioni prolungate sono più frequenti negli interventi chirurgici che prevedono l’apertura dell’intestino, nei pazienti diabetici, obesi e negli interventi di lunga durata.
SPECIFICHE
Fistola pancreatica/pancreatite del moncone
Rappresenta la complicanza più frequente e potenzialmente con le maggiori conseguenze cliniche della chirurgia pancreatica resettiva. È causata dalla fuoriuscita di succo pancreatico nel cavo addominale, succo pancreatico ricco come abbiamo visto di enzimi in grado di digerire sostanze e tessuti circostanti. Quasi sempre questo liquido è convogliato all’esterno dai drenaggi ed è per questo che per formularne la diagnosi si misura regolarmente la concentrazione delle amilasi sul liquido di drenaggio.
Le conseguenze cliniche possono essere molto diverse e a seconda del grado di severità le fistole vengono divise in tre gradi; una fistola digrado A non richiede alcun intervento (se non il mantenimento in sede dei drenaggi), una fistola di grado B richiede una qualche forma di variazione al normale decorso postoperatorio (nuovi antibiotici, drenaggio percutaneo prolungata alimentazione artificiale etc) una fistola di grado C richiede un nuovo intervento.
La frequenza di una fistola pancreatica varia dal 10 al 15% dei pazienti operati: le fistole di grado C sono il 20% del totale.
Esistono fattori di rischio ormai riconosciuti per il possibile insorgere di questa complicanza: alcuni sono fattori legati al pancreas stesso (pancreas soffice, dotto pancreatico inferiore a 3 mm), altri al paziente (obesità, diabete preoperatorio) e altri all’intervento chirurgico (modalità di ricostruzione, intervento eseguito in centri a basso volume).
Sanguinamento
Sono necessari 3 criteri per definirlo:
- quando si presenta (precoce o tardivo),
- dove si presenta (dentro un viscere cavo o all’interno dell’addome)
- gravità (lieve o severo)
I sanguinamenti precoci si presentano entro le 24 ore dall’intervento e sono quasi sempre conseguenza di una perdita di sangue da qualche vaso interrotto durante l’intervento: possono richiedere un reintervento chirurgico o procedure radiologiche mininvasive o il semplice monitoraggio clinico e/o trasfusioni.
I sanguinamenti tardivi possono presentarsi anche dopo qualche settimana dall’intervento e sono quasi sempre associati alla presenza di una fistola o di pancreatite del moncone pregressa, che determina l’erosione di un vaso viscerale. Il trattamento conservativo di questi sanguinamenti non è mai possibile.
Sanguinamenti endoluminali si presentano con la comparsa di sangue nelle feci (sangue quasi sempre scuro detto melena). Le cause principali di sanguinamento sono la sutura tra pancreas e lo stomaco e la sutura tra lo stomaco e l’intestino. Possono richiedere un reintervento o lo svolgimento in urgenza di una procedura endoscopica atta a garantire l’emòstasi del vaso sanguinante.
Sanguinamenti extraluminali possono essere rivelati dalla presenza di sangue rosso vivo nei drenaggi o, soprattutto se tardivi, dalle conseguenze emodinamiche della perdita di sangue (shock).
Si stabilisce empiricamente la gravità di un sanguinamento con la perdita o meno di più di tre grammi di emoglobina dalla determinazione precedente, avendo ben chiaro che il calo di emoglobina per sanguinamenti acuti e massivi, è un dato non immediatamente rilevabile all’indagine di laboratorio.
Ritardato svuotamento gastrico
Nell’immediato periodo postoperatorio non è possibile assumere cibo per bocca dal momento che nello stomaco sono presenti due importanti suture: la sutura con il moncone pancreatico e la sutura di ricanalizzazione dello stomaco con l’intestino. Per i primi 3-4 giorni, quindi, i pazienti portano un sondino all’interno dello stomaco, che fuoriesce dal naso, per prevenire la distensione del viscere. Durante questo periodo il paziente è nutrito per vena. Dopo il quarto giorno, un esame radiologico fatto attraverso l’introduzione di contrasto dalla bocca, ci consente di verificare l’integrità delle suture e l’efficacia dello svuotamento della tasca gastrica. In alcuni pazienti, lo svuotamento dello stomaco avviene in modo rallentato e non è perciò possibile la rimozione immediata del sondino anche dopo aver verificato l’integrità delle suture. Questa complicanza è quasi sempre associata a fistola/pancreatite postoperatoria.
Patologie che possono essere trattate con questa tecnica
Per la tutela della salute e del ben-essere del singolo, della coppia, della famiglia
Cerca il Punto Prelievi di Poliambulanza più vicino a te ed effettua le analisi di laboratorio tramite il Servizio Sanitario Nazionale o in regime privato.
Una guida pratica per le donne che scelgono di partorire in Fondazione Poliambulanza.
Tutti i servizi Welfare per le aziende che hanno a cuore la salute dei propri dipendenti
Il nuovo punto di riferimento dei bresciani.